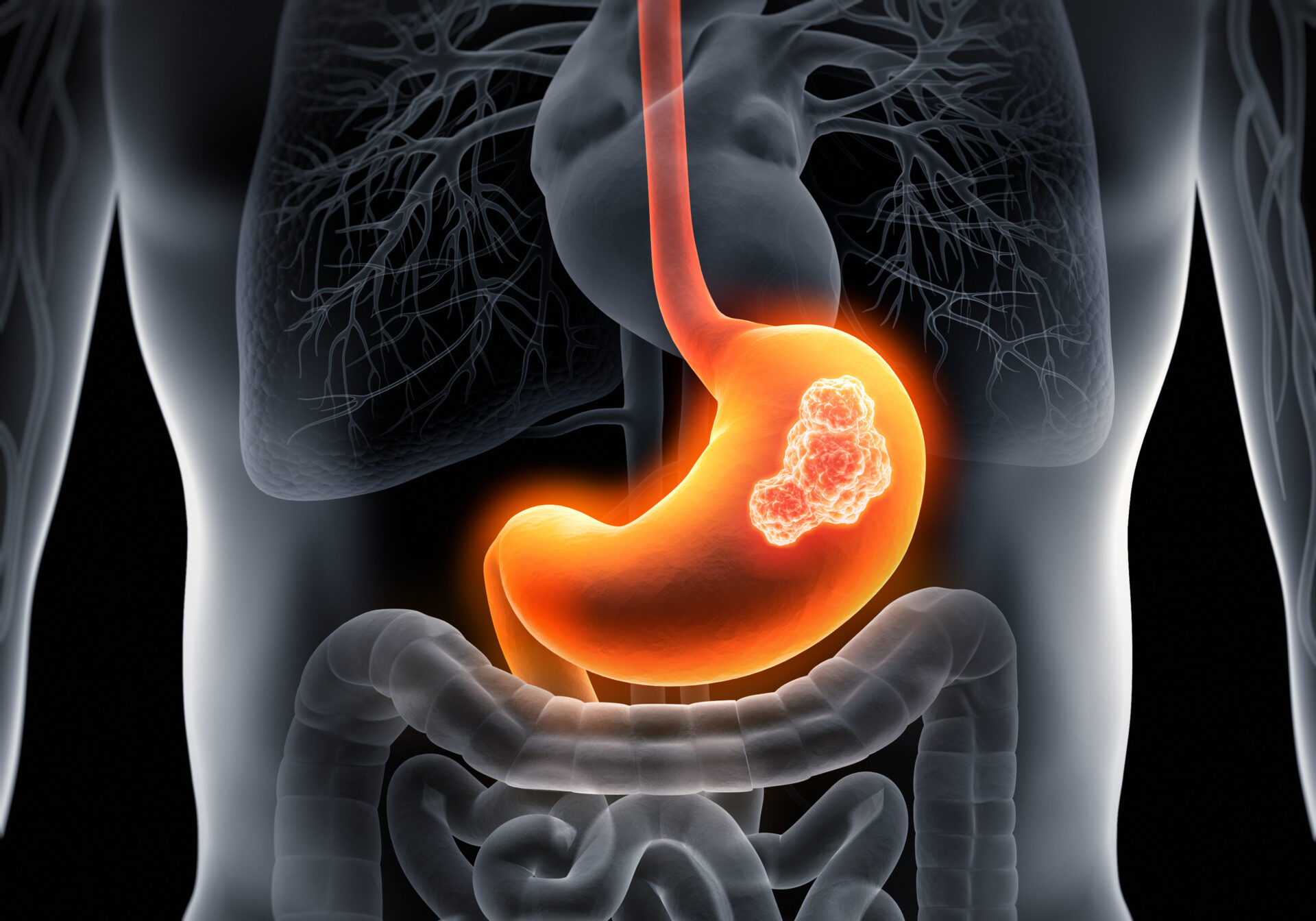
胃がん
胃の内側の粘膜にできた悪性腫瘍です。発生原因としては慢性胃炎や胃潰瘍、ヘリコバクター・ピロリ感染、遺伝要因、タバコやアルコールの摂取などがリスク因子として挙げられます。
症状は初期段階では特に現れず、進行すると食欲不振、吐き気、吐血、下血、胃痛、腹部膨満感、体重減少などをきたすことがあり早期での自覚症状がないことに注意しなければなりません。
診断については内視鏡検査が有効です。まずはNBI、FICEに代表される特殊光使用、色素散布や拡大観察などで詳細に観察を行い、最終的には生検をして病理検査で確定診断となります。
治療法は、手術、放射線治療、抗がん剤療法、栄養管理などが挙げられます。
予防策として、ヘリコバクター・ピロリ感染の治療、タバコの禁煙、アルコールの削減などが有効といわれています。また、バランスの良い食事や運動、ストレスを解消することも大切です。
胃がんは、早期発見・早期治療が重要な病気です。定期的な検診を行い、家族に胃がんの方がいるなど少しでも気になる場合は内視鏡検査を受けることをおすすめします。
逆流性食道炎
若い人を中心によくみられる疾患です。
メカニズムとしては胃内容物が逆流して食道に炎症を引き起こすことで起きます。一般的には胸焼けや喉の痛み、続く咳などで自覚し、慢性化すると喉頭炎や肺炎などの合併症を引き起こすことがあります。
原因は、食道と胃をつないでいる食道括約筋の機能不全や胃内容物の過剰生成などが考えられます。また、肥満や妊娠、タバコやアルコールの摂取もリスク因子として挙げられます。
診断には、消化器内視鏡検査やpHメーター法による食道内pHの測定などが用いられます。特に、消化器内視鏡検査では、食道粘膜の赤みや潰瘍、喉頭炎の有無などを評価することができます。
治療としては胃酸の分泌を抑える薬剤の投与や食生活の改善、運動などが挙げられます。
症状の重度化や治療に効果がない場合には、まれではありますが手術療法も選択肢となります。
逆流性食道炎は、生活習慣の改善や早期治療により、予後は比較的良好であるとされています。しかし、慢性化すると合併症が発症することもあるため、症状に気付いたら早めの診療が必要となります。
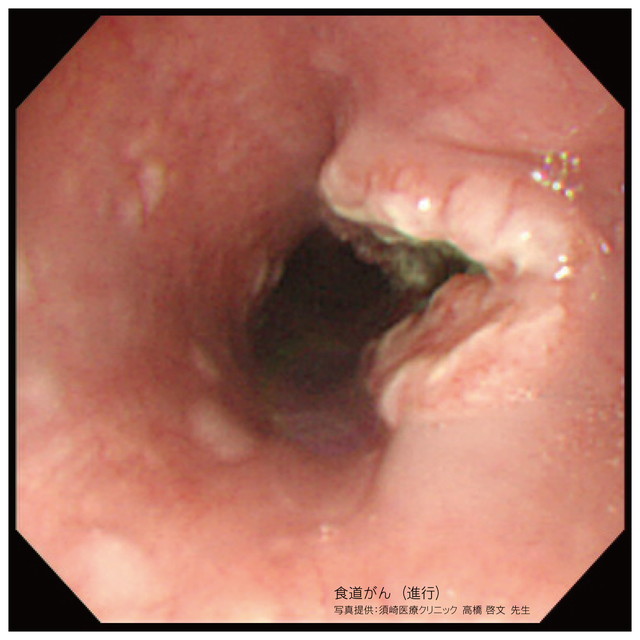
食道がん
食道がんとは、食道の粘膜にできるがんです。主に50歳以上の男性に発症しやすく、喫煙や飲酒、胃食道逆流症の患者、食事の欧米化などが原因とされています。世界におけるがんの中で、罹患率8位、死亡率は第6位。
症状としては、胸やけや喉の痛み、嚥下障害、体重減少、吐血、声のかすれなどが挙げられます。しかし、初期段階では症状が出にくく、進行してから発見されることが多いため、定期的に健康診断を受けることが重要です。
診断方法としては、消化器内視鏡検査が有効で、内視鏡で食道を観察し病変部位から組織を採取して病理検査を行います。また、CTやMRIなどの画像診断も併用されます。早期に発見すれば治療が可能です。
食道がんにはいくつかのタイプがあり、それぞれに異なる特徴があります。一般的に、食道がん化した原因は長期にわたる胃酸の逆流による食道粘膜の損傷だとされています。
治療については、発見した段階によって異なります。手術や放射線療法、化学療法など、複数の治療法があります。
初期段階では、内視鏡的粘膜下剥離手術が有効だとされています。一方、進行した場合は、手術や放射線療法、化学療法などの併用治療が必要となります。がんの進行度合いや状態、症状によって適切な治療法を選択することが大切です。
喫煙や大量のアルコールの摂取、ALDH2遺伝子多型が代表的な食道がんのリスク因子とされており、予防として健康な生活習慣を送ることが大切で、禁煙、適度な運動、バランスのとれた食事、適正体重の維持などが重要となります。
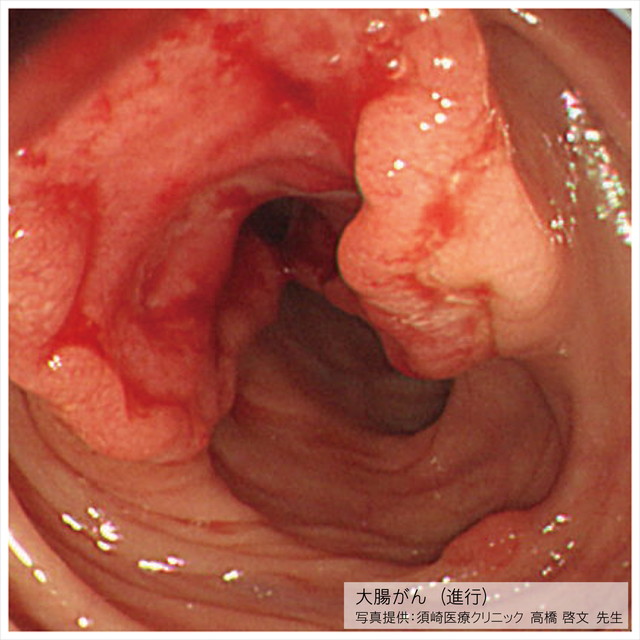
大腸がん
大腸がんとは大腸表面の粘膜から発生する悪性腫瘍の総称で、罹患率は50歳代から年齢が上がるにつれ高くなります。男性の方が女性より罹患率、死亡率ともに2倍ほど高いのが特徴です。
しかし、発生部位別でみると男性では肺がん、胃がんに次ぐ3位なのに対し、女性では1位となっています。罹患率においても女性では毎年増加傾向にあります。
大腸がんの発生に関しては環境的要因と遺伝的要因どちらも重視されていますが、環境的要因では高蛋白食、高脂肪食、低繊維食、飲酒、喫煙、運動不足などが大腸がんのリスクとして挙げられています。
遺伝的要因としては主に以下の疾患があります。
家族性大腸腺腫症(Familial Adenomatous Polyposis: FAP)
大腸全体に良性のポリープ(腺腫)が多数発生する病気です。良性の腺腫も一部でがん化のリスクがあるため、そのままにしていると高い確率で大腸がんを発症します。
リンチ症候群
発がんを抑える遺伝子に変異が起こり、大腸がんの発症リスクが上がります。大腸がんのほかに子宮体がん(子宮内膜がん)、卵巣がん、胃がん、小腸がんなども発症しやすくなります。
大腸がんは初期の段階では症状はほとんど出ませんが、腹部痛、血便、便秘・下痢などが現れます。
大腸がんの治療には内視鏡治療、外科治療(手術)、化学療法(抗がん剤治療)、放射線治療など様々な選択肢がありますが、どの治療が推奨されるかは患者さん毎に異なり、大腸がんの深さ(深達度)に加え、転移、浸潤、腹膜播種の有無などから総合的に判断し決定します。
大腸がんの多くは腺腫と呼ばれるポリープの状態からがん化することがわかっており、大腸内視鏡で早期にポリープを取り除くことで、がんの早期発見、早期治療につながります。
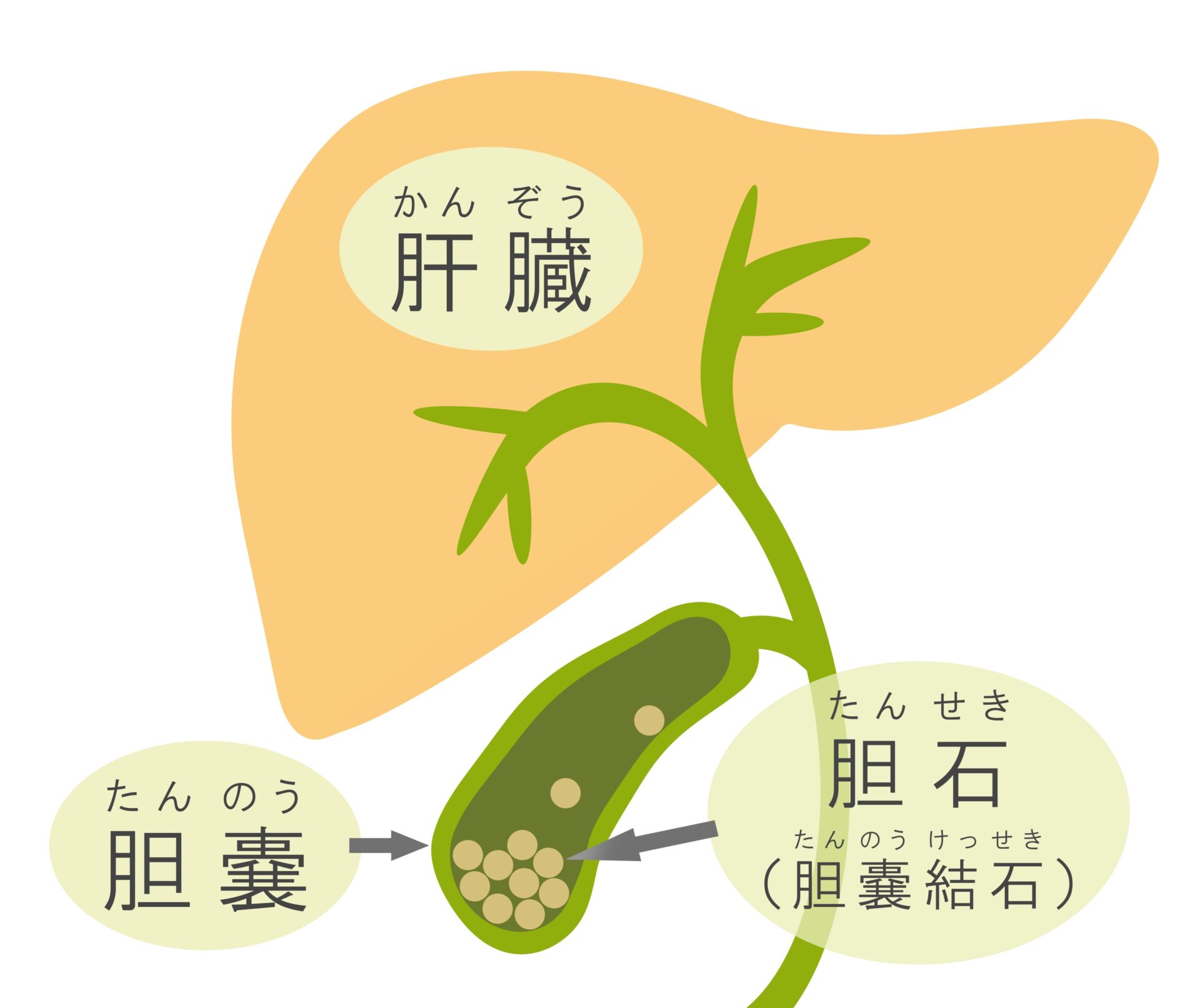
胆のう疾患
胆のうに関わる病気としては、胆石症がよく知られています。
胆石症とは胆汁中のコレステロールやビリルビンが固まってできる結石が、胆管や胆のう内に詰まる病気です。腹痛や吐き気、黄疸などの症状が現れます。主に胆のうに一番多くできる胆のう結石と総胆管に胆石ができる総胆管結石、肝臓内の胆管に欠席ができる肝内結石などがあります。
胆石が詰まることで炎症が起き腹痛や発熱などの症状を引き起こした状態を胆のう炎といいます。
日本の総人口の10〜15パーセントが胆石を持っているといわれており、健康診断などで指摘されることも多いです。
胆石の大きさや位置によって治療法が違い、痛みがない場合には飲み薬で石を溶かしたりしますが、炎症が起きてしまった場合には治療として胆管カテーテル挿入、胆のう摘出手術などが行われます。
胃炎
胃炎は急性胃炎と慢性胃炎に大きく分かれます。
急性胃炎は、名前の通り何らかの原因を伴って短期間で発症したもののことをいいます。感染症や強いストレス、刺激の強い飲食物、痛み止めなどのお薬などがかかることで胃酸のバランスを崩して引き起こされます。
慢性胃炎とは、胃の粘膜の炎症が長く続いている状態のことで、多くの場合はヘリコバクター・ピロリ菌という細菌への感染が原因だと考えられています。
ピロリ菌は、主に幼少期に口から感染し、胃の粘膜に炎症(慢性胃炎)を、さらに加齢とともに胃粘膜が萎縮する萎縮性胃炎を引き起こします。萎縮性胃炎の進行とともに胃がん発生の危険性が高まります。ピロリ菌を除菌することで、胃の炎症が徐々に軽快し、萎縮性胃炎も改善する傾向があり、胃がんの発生が抑制されることが明らかになっています。
2013年から内視鏡(いわゆる胃カメラ)検査でピロリ感染胃炎と診断されれば保険診療で除菌できるようになり、多くの方が除菌療法を受けています。ピロリ菌の除菌に成功後も、発生率は下がりますがそれまでの炎症の影響などもあり胃がんにならないわけではないので、除菌が成功しても定期的な胃がん検診、できれば内視鏡検査が必要です。早期発見で早期治療に繋げることが大切ですので、ピロリ菌除菌後も定期的に胃がん検診を受けることが大切です。
胃潰瘍、十二指腸潰瘍(消化性潰瘍)
胃潰瘍・十二指腸潰瘍は、胃壁ないし十二指腸壁の粘膜が深く傷つき、みぞおちあたりに痛みを感じたり、場合によっては吐血や下血を起こす病気です。胃潰瘍と十二指腸潰瘍を総称して消化性潰瘍と呼びます。アスピリンやバファリンなどの非ステロイド系消炎鎮痛薬はプロスタグランディンという胃粘膜の重要な防御因子の産生を抑制するために粘膜障害が起き消化性潰瘍が発生しやすくなるので、薬を飲むときは注意をしないといけません。加えて、ストレス、喫煙、アルコールなどの生活習慣も消化性潰瘍の発症に影響すると考えられています。
消化性潰瘍の症状としては、上腹部痛、背部痛、食欲減退、吐下血、胸焼け、など様々ですが、全く症状がなく健診で偶然発見されることもあり、定期的な内視鏡での検査が必要です。
治療としては、攻撃因子である胃酸の分泌を抑える胃酸分泌抑制薬やプロトンポンプ阻害薬が薬物治療の中心となっています。また、粘膜の防御因子を増強する薬や胃の運動を調節する薬も使用することがあります。また、消炎鎮痛薬を内服している患者さんもこれらの胃薬をあらかじめ内服しておくことで潰瘍の発生を予防することもできます。ピロリ菌に感染している場合は、除菌治療により消化性潰瘍の再発を予防することができるため、除菌治療を行います。
機能性ディスペプシア(Functional dyspepsia:FD)
症状の原因となる明らかな異常がない(内視鏡などで胃炎の所見がない)のに、慢性的にみぞおちの痛み(心窩部痛)や胃もたれなどのディスペプシア症状を呈する病気のことです。胃の消化作用や収縮運動、さらに感じ方など、胃のはたらき(機能)がわるくなったことが症状の原因と考えられています。
健康診断を受けた人(健診受診者)のうち11~17%、病院にかかった人(病院受診者)のうち44~53%が機能性ディスペプシアではないかといわれており、適切な治療を受けることで生活の質を改善させることができます。
炎症性腸疾患(inflammatory bowel disease:IBD)
炎症性腸疾患(Inflammatory Bowel Disease:IBD)とは腸を中心とする消化管粘膜に炎症が生じる疾患です。潰瘍性大腸炎やクローン病などが代表的なものとしてあります。
医学の進歩に伴いIBDの病気のしくみが少しずつ解明され、遺伝や環境、腸内細菌の異常などの要因が様々に関わり、体内で免疫異常が起こり発症することがわかってきました。欧米型の食生活も関与していると考えられています。若い人に発症することが多く、日本では1990年代以降急激に患者数が増え続けており、潰瘍性大腸炎は20万人(米国に次いで世界で2番目に多い)、クローン病は7万人を超える患者さんがいます。IBDが疑われるような症状が出現した場合は、医療機関を受診し早期に診断を受け適正な治療を継続することが必要で、定期的な通院や検査が大切な病気となります。
潰瘍性大腸炎
潰瘍性大腸炎は、血便や下痢、腹痛などの症状が、慢性的に続き、炎症の大部分が大腸に限局しているのが特徴です。診断には大腸の内視鏡検査を行い、炎症の状態や範囲を調べます。
クローン病
クローン病は、主に若い人で、下痢や腹痛、発熱、体重減少、貧血などの症状が続くのが特徴です。肛門部に痔ろうを伴う患者さんも多くいます。
潰瘍性大腸炎と異なり全消化管に炎症があることが多く、大腸や小腸の内視鏡検査やバリウムを用いたX線検査を行い診断します。また腸に狭窄や瘻孔(腸に深い潰瘍ができて皮膚やほかの臓器との間に通路ができた状態)、膿瘍などを疑う場合は、腹部のCT検査やMRI検査を行うことがあります。
治療法
治療については患者さんの病状ごとに異なり、自分に合った治療を見つけ薬物療法・食事療法・場合によっては外科的治療を行います。
日本では難病に指定されており、医療費の一部が補助の対象となります。
肝炎
肝炎は、肝臓に炎症が起こる病気です。
疲れや倦怠感、食欲不振、黄疸などの症状が現れ、重症化すると肝硬変や肝がんに進行する可能性があります。
最近では肝臓に脂肪が多くたまった状態が続くことによる肝障害が増えてきています。お酒を飲み過ぎた人がなるアルコール性の脂肪肝と、お酒をあまり飲んでいないのに肝臓に脂肪がたまってしまう非アルコール性の脂肪肝(非アルコール性脂肪性肝疾患:nonalcoholic fatty liver disease NAFLD)があり、お酒の飲み過ぎは脂肪肝にとどまらず、肝炎や肝硬変になることがよく知られていますが、お酒をあまり飲んでいないNAFLDの人でも同じように肝臓の病気が進行してしまうので注意が必要です。
NAFLDの多くは肥満、糖尿病、脂質異常症、高血圧を伴っていて、メタボリックシンドロームに伴う肝臓病と考えられています。
ウイルス性肝障害の治療としては、抗ウイルス薬、肝臓保護剤、インターフェロン療法などが行われます。
その他原因を細かく分析し、対症療法を行いますが、特にNAFLDの方は必要に応じて食事療法などの指導も行なっていきます。
肝障害が長く続くと慢性肝炎から肝硬変、肝臓がんへと繋がってしまうため定期的な検査は必要不可欠です。
腸内感染症(感染性胃腸炎)
腸内感染症は、食物や水から感染して腸内に菌が増殖し、腸内環境が乱れる病気で感染性腸炎とも呼ばれます。
原微生物がヒトの腸管内に侵入、定着、増殖して発症する疾患であり発熱、下痢、悪心、嘔吐、腹痛などがみられます。
病原体には細菌、ウイルス、寄生虫などがあり、偏培養や各種検査、問診で原因を検索して治療を行います。
細菌性のものでは腸炎ビブリオ、病原性大腸菌、サルモネラ、カンピロバクターなど、ウイルス性のものではSRSV 、ロタウイルス、腸管アデノウイルスなどがみられ、寄生虫ではクリプトスポリジウム、アメーバ、ランブル鞭毛虫などが挙げられます。
一般的な感染性腸炎は自然治癒が多く、下痢止めや鎮痙薬は腸管内容物の停滞時間を延長し、毒素の吸収を助長する可能性があり原則的には使用しません。
整腸剤や乳酸菌製剤は腸内細菌叢(腸内フローラ)を回復させるために投与します。
過敏性腸症候群(IBS)
過敏性腸症候群(Irritable Bowel Syndrome:IBS)は、腸に炎症や潰瘍などの器質的異常が認められないにもかかわらず、腹痛や腹部不快感、便通異常(下痢、便秘、またはその両方)が慢性的に続く疾患です。日本人の約10~15%がIBSの症状を抱えているとされ、生活の質(QOL)に大きな影響を与えることがあります。
原因
IBSの原因は完全には解明されていませんが、以下のような複数の要因が関与していると考えられています。
- 腸管の運動異常
- 腸内細菌のバランス異常(腸内フローラの乱れ)
- 腸管内圧やガスの蓄積
- 心理的ストレス(不安、うつ、仕事や家庭のストレスなど)
- 自律神経の乱れ
- 感染性腸炎後の腸の過敏状態(感染後IBS)
分類
下痢型IBS(IBS-D):主に軟便や水様便が続く
便秘型IBS(IBS-C):主に便秘が続く
混合型IBS(IBS-M):下痢と便秘を交互に繰り返す
分類不能型IBS(IBS-U):上記のいずれにも当てはまらない
症状
- 腹痛、腹部不快感(排便により改善する場合が多い)
- 腹部膨満感
- 便通異常(下痢、便秘、またはその両方)
- 残便感
- 頻繁なガス
※これらの症状が6か月以上持続し、かつ直近3か月間に症状が週1回以上出現することが診断の目安となります(Rome IV基準)。
診断
- 問診(症状、生活背景、ストレス状況など)
- 血液検査、便検査(炎症性腸疾患や感染症の除外)
- 腹部超音波検査
- 内視鏡検査(大腸カメラなど)
※器質的疾患(大腸がん、炎症性腸疾患など)の除外が重要です。
治療
生活習慣・食事指導・薬物療法 など
当院での診療の特徴
当院では内視鏡検査(大腸カメラ)を含めた精密検査により、他の疾患との鑑別を丁寧に行います。また、IBSに対する食事指導、薬物療法、ストレスケア(必要時は専門医紹介)を組み合わせ、患者様お一人おひとりに最適な治療方針をご提案いたします。
IBSでお悩みの方へ
腹痛や便通異常でお困りの方は、お気軽に当院までご相談ください。正確な診断と適切な対策により、日常生活の質を大きく改善することが可能です。
